![]()
���O����
�@�����ʂɕ��ނ���ƁA��ɂ݂���̂�
1.�ې��O����
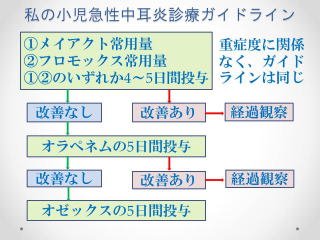
�@���~���̂�肷���Ȃǂŏ����Ċ������N��������A���ɐ��������Ď�������Ԃ����������Ĕ畆���r��ċN����ƍl�����܂��B
�@���Â̌����͋Ǐ��̐��|�Ə����ł��B�P���P�������A��⎼������Ԃ̎��A�Ȗ_�Ő��|���āA�����f����VG��p�h�z��3�`4���s���ƂقƂ�ǂ̏ꍇ�������܂��B�ۊ����Ǐ����āA���R�������A���Ԃ������ꍇ�͍R���܂̓����p���܂��B�@�u�h�E���ۂ��^�[�Q�b�g�Ƃ��āA�Z�t�]���Ȃǂ𓊗^���܂��B
�@�܂��A�^���r�b�g���ȗp�A�x�X�g�������@�ȗp�̓_���Ō��ʂ�����ꍇ������܂��B
�@�܂��A�����f�����t�̓_���Ō��ʂ�����ꍇ������܂��B
�@���ӂ��邱�Ƃ́A�����肷���Ȃ����ƂŁA1��1������|������悤�ɂ��邱�Ƃł��B�@�@
2.�A�g�s�[���O����
�@�O�����y�݂��������Ƃ������B�ې��O�������Ă��邱�Ƃ������悤�ł��B
�@���Â̓����f����VG��p��1��1��h�z�݂̂ł悢���Ƃ��������A�~�y���������ꍇ�ɂ́A�R�q�X�^�~���܂�R�A�����M�[�܂̓����p���邱�Ƃ�����܂��B
.�Z���^�ۏ�
�@���F(Aspergillus terreus)�A���F(Aspergillus niger)�̖E�q������ꍇ�A�f�f�͗e�Ղł��邪�A�����^���������͓̂���I�f�f������ł���BCandida���ł̓C�[�X�g��̔����������R�̂��Ƃ������B�p�����Ɛ^�ۉ�ł������l�����t�����Ă��邱�Ƃ������̂ŁA�^�۔|�{���Ċm�肵�܂��B
�@���ẤA�܂��A�O�����̐��|�ł����A�z���ǂłĂ��˂��ɋz���������Ă���A�C�\�W���ŏ��ł��A�A�X�^�b�g�N���[������h�z���܂����A�����Ɠ����œ�̂��Ƃ�����܂��B��p���܂ƃN���[�����܂��g���Ă݂܂������A�N���[�����܂̂ق����悢�悤�ł��B
�@���낢��ȗÖ@���l�Ă���Ă��܂����A���̓z�E�_���g�p���Ă��܂��B�Ȗ_�ɃA�X�^�b�g�N���[�����}�b�`�̓����x���A����Ƀz�E�_����t�������āA�����Ȃ���O�����ɓh�z���Ă��܂��B(���̕��@�́A�̐M�B��w�`���O�ȍL���B�������猳�M�B��w���@��A�ȎR�{���������o�ē`�����ꂽ���̂ł�)
���̕��@���s���悤�ɂȂ��Ă���A�O�����^�ۏǂŋ�J����ǗႪ�Ȃ��Ȃ�܂����B�����炭�A�z�E�_�̖h�J�r��p�ŁA�J�r�������邱�Ƃ��Ȃ��̂ł��傤�B�_�̒��ł̓J�r�������邱�Ƃ��Ȃ��Ƃ������ƂŌ��ʂ�����ƍl�����܂��̂ŁA�u���[�t�ł����ʂ�����ł��傤�B
�Z�Ǐ��R�^�ۖ�(2019�N6������)
�E�C�~�_�]�[���n�F�G���y�V�h(�N���g���}�]�[�� 1975)�A�t�����[�h(�~�R�i�]�[���@1980)�A�A�f�X�^��(�Ɏ_�C�\�R�i�]�[���@1982)�A�}�C�R�X�|�[��(�r�{�\�[���@1985)�A�A�X�^�b�g(���m�R�i�]�[���@1994)�A�G�N�Z���^�[��(�Ɏ_�X���R�i�]�[���@1985)
�E�x���W���A�~���n�F�����^�b�N�X(���_�u�e�I�t�B�@1992)
�E�A���A�~���n�F���~�V�[��(���_�e���q�i�t�B�� 1983)
�@�@�@�@����25�N5��31������
������
�@1)�}���ۖ����F�}���������̈�Ƃ��l�����Ă���B���������ɂ���i�Ƃ��邪�A���A����������ƒɂ݂��Ȃ��Ȃ�B
�@�@�E���A���ۖ����@
�@2)�����ۖ����F���ɂ͏��Ȃ��A���R�⎨�~�y���A�����Ȃǂ���i�Ƃ���B���͌����ł�20dB�ȓ����x�̓`�������B���R�̔|�{����͗Δ^�ۂƃu�h�E���ۂ����o����邱�Ƃ������B
�@�@�E�����ۖ���
�@�@�E�т�ۖ���
���I�����̎���
�@1)���A���ۖ���
�@�@�@�R���܂̓��^����{�Ƃ���B���A�͖Ȗ_�ł������ŗe�Ղɔj��āA���o�t�����o����B
�@2)�����ۖ���
�@�@�@���ȋ���4%�L�V���J�C�������݂��܂��A�ۖ��ɐ������ĂĂ����B�ۖ��ɓ��肪�݂���ꍇ�́A������珜����B
�@�@�@�Ȗ_��80%�g���N���_�t�����āA���ǂ݂̂���Ƃ���ɓh�z����B�ۖ����_���̏�Ԃɂ��邱�Ƃɂ��A�ۊ����͗}�������B
�@�@�@�^���r�b�h���ȗp�t���������āA1��2��1�T�ԓ_�����Ă��炤�B
�@�@�@�ȏ�̏��u�łقƂ�ǂ̌ۖ����͎����ł���B
�@�@�@�@(�Q�l:�哇�p�q�@�����_�j�FMB ENT.192�F:1-5,2016�j�@�@����29�N1��27���L
���O�����^���
�@�O�����^���́A�O�����Ɍ��ǓI�ɑ͐ς����p�����̉��ǂɂ����ǐ��������������A�a�����ɏ�炪�N�����č��̘I�o�E�����`����悷�鎾���ł���B
�E�a���F���2�̐����l�����Ă���B
�@�@���|���Ȃǂɂ�鍜���O�����̑����̌��ʂƂ��Đ�����A�Ƃ������ł���B
�@�A���炩�̌����ŊO��������migration�\���ቺ���A��E�͐ς�����炪�牺�ɐZ������A�Ƃ������ł���B
�E���ÁF
�@Stage�T�`�Ua�F��p�̓h�z�Ȃǂɂ��ۑ��I����
�@Stage�Ub�`�V�F�O�����`���p
�@Stage�W�F�g�債���͈͂̓��˖I����J�p��{�ߒu����p
�@�u���[�t�͎g�p�����S��ő傫�ȕ���p�Ȃ����ǂ̒��É��A��ᇂ̏�牻�������Ă���A�ۑ��I���ÂɗL�p�ł���B
�E���t���͊��҂̊O�����^���늳����2.9%�Ɣ��ɍ����B
�@(���{���@���F�����t�s�S�E���t���͊��҂ɔ��ǂ����O�����^���̌���.�����@117:1179-1187,2014 ���v��)�@
����������
�����F �ۊ����ɂ����̂Ǝv���邪�A���������͂����肵�Ȃ����Ƃ������B���h���ꂪ�����Ǝv���邱�Ƃ�����B
�Ǐ�F����S�̂����ԁE�����B
���ÁF�R���܂̌o�����^���s���B�u�h�E���ۂ������ۂ̂��Ƃ������Ƃ����̂ŁA�L�m�����n�A�y�j�V�����n�A�Z�t�F���n���L���Ǝv����B���Ԃ�������͓������ɂ悭����āA�����f����VG��p��S�̂ɔ����h�z����B
���]�F����̔��ԁE��������̂ŏd�NJ������邪�A2�`3���Ŕ�r�I�e�ՂɎ�������悤�ȋC�����܂��B���@�ł́A�N��1�l���炢�̕p�x�ł���B
�@�@�@����23�N9��30���L
�������
�����F����O�ʂ̔畆�Ɠ�̊Ԃɂ����悤�ȗ͂������A���ʂ��铮�����ؒf����A�o���������Č�����`������B�i���Z�A�����w�����b�g�����Ă��Ԃ����A����y���ċ������������A�Ȃǂ̊��������邱�Ƃ������B
�Ǐ�F����O�ʂ����ԂȂ�����āA�g����G���B������܂ܕ��u���Ă����ƁA�������ɐΊD�����Čł��Ȃ�A���s��Q���N�����Ď���k�����Ă���B
���ÁF
a)���h�F5ml���x�̃V�����W��18G�j��t���Đ��h����B����ɒB������A�Â��ɋz������B�V���ȏo�����N�����Ȃ��悤�A�[���h�������Ȃ��悤���ӂ���B�����i�K�Ő��h����A�����̉t���z������邪�A�������������ꍇ�́A�Ԍ��������~���āA���F�̌������z������邱�Ƃ������B���������ɐ��h����ƈꎞ�I�Ɍ��̌`�ɕ����邪�A�o�����~�܂��Ă��Ȃ����Ƃ������̂ŁA�����ōĂь�����`�����Ă��邱�Ƃ������B
b)�P�i�R���gA�@�F�畆�Ȉォ��̓`�����ꂽ���@�ł���B�P�i�R���gA�ɂ͎~����p������炵���B�܂��A����ɃT�[�t���j���h���āA���t���z������B���ɁA�P�i�R���gA���l�߂��V�����W�Ɋ����āA�P�i�R���gA�𒍓�����B���̂܂܂̏�ԂŁA��������~���~���đS�̂ɍs���n�点��B���ɗ��܂��Ă�����e�t���z�����B�T�[�t���j�����A�Ȃ�ׂ������Ԋ��Ҏ��g�̎w�ň������Ă����悤�w������B
c)�}�b�g���X�D���F���h���Ă��Ĕ����J��Ԃ��ꍇ�ɂ͈����D������Ƃ悢�B����̕Ӊ��Ɏ�����ђʂ���悤��21G�̒��ːj���h���A�j�̒���3���i����������ʂ��B����̑ɂ̕Ӊ��ɂ���1�{���ːj���ђʂ����A�j�悩��i�C��������U�^�[��������B5mm�Ԋu�ɐ��{�̎���ʂ��Ă���A����̑O��ɍ��߃K�[�[�����ĂāA�������Č��F����B���Ԃ��o�Ƃ���ł���̂ŁA��₫�����߂Ă��悢�B�Ō�ɃC�\�W�����ʼnt���K�[�[�ɂ��݂��܂��Ă����ƁA�������Čł��Ȃ�̂ł悢�B�������Ԃ�5�`7�����x�ł悢�B���A21G���ːj���g�p����̂́A���̃I���W�i���ł���B
���]�F�P�i�R���gA�@�𐔗�s�������A���ʂ�����ꍇ�ƂȂ��ꍇ������悤�ł���B
�@�@�@����23�N9��30���L
���}��(���^��)������
�������ǂ̎��Ẫ|�C���g�́@�@�r�^�@�A�R���܂̎g�p�@�B�Ċ����̗\�h�@�ł��B
�@�r�^
�@�Z�����ɂ����ẮA�܂��^�̒����͂Ȃ��̂ŁA�R���܂̓����ő��₩�Ɏ����Ɍ������B
�@���^���ɂ����ẮA�r�^���s�����Ƃ��]�܂����B�ۖ��؊J���s���̂��悢�Ƃ���Ă��邪�A���c���ł͍���ł���A�܂��A�������������������ƁA�ۖ��̐��ۂ��ؒf����邽�߁Aፍ���������\��������̂ŁA���͍s��Ȃ��B�ۖ����h�j�Ƀf�B�X�|��1ml�V�����W��t���Čۖ����h���A�]�T������Δ^���z�����čی����ɒ�o����B�]�T���Ȃ���ΐ��h�����ł��悭�A���ƂŃ��[�[�����z���ǂł悭�z������B���h�E�͏������Ă��A�r�^�������Ă���Ԃ͌��\�����Ȃ����̂ł���B�����A���c���ł͐��h������ł��邱�Ƃ������̂ŁA�O������5�{��߃C�\�W���ŏ��ł��āA�����f�����u�f��p�h�z�݂̂ɂƂǂ߂邱�Ƃ������B
�@���łɐ��E���Ă���ꍇ�́A�^���ی����ɒ�o���A���[�[�����z���ǂł悭�z��������A5�{��߃C�\�W���ŏ��ł��āA�����f�����u�f��p�h�z�����Ă���B
�A�R���܂̎g�p
�@�}���������̋N���ۂ́A�T�[�x�C�����X�ɂ��ƁA�C���t���G���U��(27.4%)�A�x������(24.1%)�A���F�u�h�E����(17.0%)�ACNS(10.8%)�ł������Ƃ������Ƃł����A�C���t���G���U�ۂƔx�����ۂƃ����N�Z���E�J�^���[���X���O��N���ۂƂ���Ă���B�����N�Z���E�J�^���[���X�͒��ڕa�����͂Ȃ����A�y�j�V�����n�R�ۖ�����āA���ʂ���߂�Ƃ����Ă���B�u�h�E���ۂ͊O�����ɏ�݂���ۂŁA���̍̎�̍ۂ̉����ƍl�����Ă���B
�E�x�����ۂł́APSSP:40.4%�APISP:39.7%�APRSP:19.9%�ƃy�j�V�����ϐ��ۂ�59.6%�ɑ����Ă���B
�E�C���t���G���U�ۂł́ABLPAR:6.1%�ABLNAR:23.1%��ABPC�ϐ��ۂ��������Ă���B
�E�x�����ۂɑ��ẮA�t�����b�N�X�A���C�A�N�g�A�I���y�l���A�j���[�L�m�����܂��L���ł���B
�E�C���t���G���U�ۂɑ��ẮA�j���[�L�m�����܁�C�A�N�g���t�����b�N�X���I���y�l�����L���ł���B
�E�_���R���܂Ƃ��āA�^���r�b�g���ȗp�A�x�X�g�������@�ȗp�Ȃǂ�����̂ŁA�ۖ����E������ꍇ�ɕ��p����ƕa���ɍ��Z�x�̍R���܂�����̂ŁA�L���ł���B�A���A�ۖ����E���Ȃ���Ԃł͓_���t���g�p���Ă��A�����ɂɂ͂قƂ�Ǔ��B���Ȃ��Ǝv����̂Ŗ��ʂƍl����B
�B�Ċ����̗\�h
�@�}���������͌��Ɍۖ����E���Ȃ������ꍇ�́A�ق�100%���@�o�����njo�R�̊����ł���A�攭���镛�@�o���̎��Â���ł���B�@���u�Ƃ��āA�{�X�~���A�L�V���J�C���̕����A�@�R�̋z������������ƍs���A�@�o�̊��C���悭���Ď��Nj@�\�̉�}��B
�@������ꍇ�ɂ́A���ǎ��k�܂̓_�@�t(�g���}�]�����Ȃ�)���������A�@���ɓ_�@���A�@�̒ʂ���悭���Ă���Â��ɕ@�����ނ悤�w������B�@��������悭�Ȃ��̂ŁA���ӂ���B
�t1)�w��̏����}���������K�C�h���C���ɂ��ẮA���������������������B
�t2)���̋}�����������Ãt���[
�t3)���l�̋}�����^��������
�@���l�́A�����A�}�����^���������ɂ͂Ȃ�ɂ������̂ł���B���R�Ƃ��Đ��l�̎��ǂ͋����A�������߁A�@��o����A�ۂ��N�����ɂ����Ƃ���Ă���B
�@���l���}�����^���������ɂȂ�ꍇ�A���Nj@�\��Q���x�[�X�ɂ��邱�Ƃ������B���̌����Ƃ��āA���ׂɔ����}���@��o���A�A�����M�[���@�������邪�A���NJJ���ǂ��W���Ă��邱�Ƃ�����̂ŁA���ӂ�v����B������������b�����������ԂŁA�����@������A�C���̕ω��ɑ����ƒ����ɍۂ��N�����Ă��r�����ꂸ�A���^�����ǂ��N�����Ă���ƍl������B
�@���Ö@�͏����̏ꍇ�Ɠ��l�ł��邪�A�ϋɓI�Ɍۖ����h�A�r�^���Ă����Ƃ悢�Ǝv���B���l�̋}�����^���������ł́A�u�ɂ������i���邱�Ƃ������A���Nj@�\��Q���x�[�X�ɂ��邽�߁A�����Ɏ��Ԃ������邱�Ƃ�����A�܂��A���o���������Ɉڍs���Ă������Ƃ������̂Ŗ��ł��邪�A���̎��̏�Ԃɉ����ēK�ɑΏ����Ă������Ƃ��K�v�ł��낤�B
�@�ŋ߁A�D�_�����������Ƃ����a�Ԃ����邱�Ƃ��w�E����Ă���A��l�̒������ł͂����������a�ԂɂȂ��Ă��Ȃ����A���ӂ��K�v������B
�@�і�䂫�q�搶�́u��l�̕���(�}����������)�������Ă��ӊO�Ƒ�������Ƃ�������������܂��v�ƌ����Ă��܂����A���͔��ŁA����ɂ������Ƃ������Ǝv���Ă��܂��B
�@�܂��A���J�K�q�搶�ɂ��ƁA�u���l�ł̓��R�C�h�^�x�����ۂɂ��}��������(���R�[�Y�X������)���d�lj����₷���A����Ȓɂ݁A���ʂ̎��R������A�����l�̒ቺ�����Ƃ������B�v�����ł��B
�t4)���l�}���������ł̍����ቺ
�@�}���������̌o�ߒ��ɍ���臒l�㏸��A�߂܂��Ȃǂ��o�����邱�Ƃ�����B�ۖ��̔��Ԃ�T���A�����A�O�����̔��ԁA����قڑS��ɔF�߂���B���R�͟��t���ł��邱�Ƃ������A�ۖ��؊J����ƁA�����������S���̎�Ɵ��t�����R�������F�߂���B
�@���͌����ł͒��͒ቺ�̒��x�͌y�x�`�����x�������A������̍���臒l�㏸�������ł���B
�@����臒l�㏸�ɂ��ẮA���ǂ������ɔg�y���A���������邢�͉��ǐ��T�C�g�J�C���Ȃǂɂ�������Q�������ł���Ƃ̍l������ʓI�ł��邪�����o���̒����t�����Ȃǂ̑��݂ɂ�錩������̍���臒l�̏㏸�Ƃ���l��������B�N���ۂƂ��Ă̓��R�C�h�^�x�����ۂ���r�I���p�x�Ɍ��o�����B
�@���ÂƂ��ẮA��������̍���臒l�㏸�����O���邾���ł͂Ȃ��A������Q���q�̗ʂ����炷�Ƃ����ړI����A�ۖ��؊J�A�r�^�A�ꍇ�ɂ���Ă͌ۖ��`���[�u���u���s���p��ɐ��Ȃǂ̎�i���s���A������ɑ��Ă͓˔�����ɏ���������(�X�e���C�h��A�z���P��A�r�^�~���܁AATP���܂Ȃ�)���s�����Ƃ����������B�X�e���C�h�̑Q�����^���s���邱�Ƃ��������A��b�I��������͌��݂̂Ƃ���f�L�T���^�]�������������B
�@�\��́A�R�ۖ��X�e���C�h�̓��^�Œ��͂͐��퉻���Ă���ꍇ�������A��������40�`90%�Ɨ\��͔�r�I�ǍD�ł���B�������ɂ�銴����͔��nj�1�`2�����̌o�߂Ŏ�������ǗႪ�����Ƃ����Ă���B���͌^�ƒ��͂̌o�߂ł͍�����Q�^�͕���16���ԂŎ������Ă���̂ɑ��A�����^�⑼�̒��͌^�͕���42���Ԃ̎������Ԃ�v���A�J���X�����������Ƃ̕�����B���ÊJ�n�����ɂ��ẮA���ǂ��玡�ÊJ�n�܂ł̊��Ԃ�7���ȓ��̏Ǘ�Ɏ����Ⴊ�����Ƃ̕�����A�����Ɏ��ÊJ�n���邱�Ƃ��d�v�ł���B
�@�@(�H�c����FMB ENT.192�F:15-21,2016 ���v��)
�@����29�N2��2������
�����������
1. �R���X�e����������(���x���Nj@�\��Q�ɂ�钆����)
�@���Nj@�\��Q�̒��Ŏ��ǂ̊펿�I��Q�A���Ɏ��Nj������Ŏ��ǂ̓��o�����x�ɋ��Ă���ꍇ�ɐ�����B
�@�ʏ�1���̎����A��A�Ƃ��ɂ͒����F�̎��R����i�Ɏ�f����B�ۖ������ŐF�ۖ���悷�邱�Ƃ������B
2. ���j��������
�@���j�ۂ̊����ɂ�钆�����ł���B
3. �����O������
�@�ʏ�ł���ΊO�����畆�Ɍ��ǂ��Ă���ۂ�^�ۂ̊������A�h��̈Պ������ɂ���A���Ȃǂ̑g�D��i�s���ɐN���O�������ł���B
4. �D�_����������
�@��ɋC�ǎx�b���ɍ������A�ɂ߂ĔS���Ȓ��������t��L����̂������ł���B
5. ANCA�֘A���lj���������
�@�D�����זE���R��(AntiNeutrophil Cytoplasmic Antibody)���z���ƂȂ�����lj����{�̂ł���B
�@�������^�Ƃ��Ă͟��o���������^�Ɠ���^������A�O�҂���6�����߂�B
�@�@�@(�і�䂫�q:������118�AP1160-1163)
�Z�D�_����������
�@�D�_�����������ɂ��āA���̗v�_���܂Ƃ߂Ă݂��
�E���l���nj^�b���E�A�X�s�����b���̊��҂ɋN����₷���B
�E�D�_�������@�o�������Ƃ������A�@�o�S���E�@���ɍD�_���̒������Z��������B
�E���nj`�ԂƂ��Ă�
�@1.�ۖ��c���^: �b���̑��������Ɉ�ߐ��Ɍۖ��̖c�����A�؊J������P��̒����t�Ɠ��肪�ێ����ɏ[�����Ă���B
�@2.�}���������^: �@����������A��C�����늳�̂Ƃ��A�}���������Ƃ��Ĕ��ǂ��A�����̟��o���������Ɉڍs���A���������t�͏����ɂ͟��t���ł��邪�A�܂��Ȃ��P��ɂȂ�B
�E���������t����͑����̍D�_���Z�����ώ@�����B
�E�����ɂ͓`����ł��邪�A�L�͂����x�̓���`������ƁA����臒l���㏸����B�і�䂫�q�ɂ��Ɓu�����悩���Q�����_����A����������čD�_�������ǂ��邢�͍ۊ����ɂ�鉊�ǎY���������ɓ��B�������ʐ�������̂ƍl������v�Ƃ̂��Ƃł���B
�E���Ґ��́A2004�N�̒������琄�v����ƁA�l��10���l�������0.12�l/�N�B(Nikkei Medical 2010.3)
�E���Â͌ۖ��c���݂̂̏ꍇ�́A�v���h�j��20�`40mg���Q����1�T�ԑO��ŏI���ł��邪�A����`����������Ɠ�ł���B
���D�_�����������̐f�f�(�D�_����������������) 2010.2.10
�E�區��
�@�@���������t�ɍD�_�������݂�����o���������܂��͖���������
�E������
�@�@�@�ɂ����̒��������t
�@�@�A���t�玿�X�e���C�h�ȊO�̎��Âɒ�R��
�@�@�B�C�ǎx�b���̍���
�@�@�C�@���̍���
�區�ځE������2�ȏ�ɊY�����邷��ꍇ�́A�m����Ƃ���B
�������AChurg-Strauss�nj�Q�A�D�_�������nj�Q�������B
���]�F���l���}�����������N�������Ƃ͏��Ȃ����A��̂��Ƃ������A���̒��ɂ͍��p�x�ɍD�_�������������܂܂�Ă���Ƃ������Ƃ�O���ɂ����ׂ����Ǝv���܂��B�R���܂�1�T�Ԓ��x���^���Ď������Ȃ��ꍇ�́A�D�_�����������̉\�����^���A�����ɃZ���X�^�~���p����B����ł��������Ƃ��ɂ́A�S�O�����A�v���h�j��30mg�̎g�p�ɓ��ݐ�ׂ��ł��낤�B
�@�@�@����23�N10��17���@�L
��ANCA(AntiNeutrophil Cytoplasmic Antibody)�֘A���lj���������(OMAAV(Otitis Media
with ANCA-Associated Vasculitis))
�E�f�f�(��)
1. �R�ۖ�܂��͌ۖ����C�`���[�u���t�����Ȃ�������
2. �i�s���鍜��臒l�̏㏸
3. ����PR3-ANCA�܂��͌���MPO-ANCA���z��
4. �����g�D�Ň@�܂��͇A�̂����ꂩ���݂���B
�@�@���זE����������
�@�A���E�ד����̉����lj�
5. ���L�̎������ے肳���B
�@�@���j���������A�A�R���X�e���������A�B�D�_�����������A�C��ᇐ�����(���A���ǐ����ۉ�זE��Ȃ�)�A�D�^���������A�E�����O�����A���W�ꍜ���~�A�FANCA�֘A���lj��ȊO�̎��ȖƉu�����ɂ�钆�����y�ѓ�����
6. �Q�l�ƂȂ鏊���A�����ǂ܂��͑�����
�@�@���ȊO�̏�C���a�ρA�������A�x�a�ρA�t���e��
�@�A��ʐ_�o���
�@�B������d����
�@�C�������P�_�o��
�@�D���t�玿�X�e���C�h(�v���h�j�]�������Z��0.5�`1mg/kg)�̓��^�ŏǏ�E���������P���A���~����ƍĔR����B
�m����:
1. (1�܂���2)����5�����A����ANCA�֘A���lj��Ɛf�f����Ă���Ǘ�B
2. (1�܂���2)����(3�܂���4)��2���ڂ����B
�^����:
(1�܂���2)����5��(6�̂���1�ȏ�)��3���ڂ����B
���^��������
�E5-FU��p�ɂ�鎨�^���̎���
�@�^�����ُ̈푝�B��}���邽�߂�5-FU��p���g�p����B
�@�^����debris �𐴑|��A1��2�`3ml ��5-FU��p��2�T�Ԃ�1�x�A���v��2�`5��ɂ킽��A���������ɖȖ_�Ŏ��^���ɓh�z����B����p�͂قƂ�ǂȂ��A��������������50�l��1�l�����Ȃ��B(���@��A�Ȑf�Á@���̃~�j�}���E�G�b�Z���V�����@�S���{�a�@�o�ʼn�)
�@�������Ⴉ�Ɏ����Ă݂܂������A���܂���ʂ��Ȃ������悤�ȋC�����܂��B
�����o��������(���Nj@�\��Q)
(���̍��ɂ��ẮA�{������: ���o���������̐�������舵���@(�����o��) ���Q�l�ɂ��܂���)
�@�������Ɛ����ɂ���
�@���o���������Ƃ������̂́A�����ɂ������ɉ��ǂ�����悤�ŁA�K�ȕa���ł͂Ȃ��Ǝv���B���́A�u���Nj@�\��Q�v�Ƃ����a�����K���ƍl���邪�A�����ł͒ʏ̂Ƃ��āA���o���������Ƃ����a�����g�p����B�a���Ƃ��ć@��C���̉��ǂƇA���Ǐ�Q���l�����Ă��邪�A���NJ��C�\��Q���ʂ����Lj������t�߂ł���Ƃ����Ă��邱�Ƃ���A�@��o�̉��ǂȂǂɂ��A���Lj������̔S��������A���Ǐ�Q���N������̂ƍl����B
�@�܂��A�����ł͕@�R���o�Ă���Ƃ��ɁA�@�����ނ̂�ʓ|��������A�J��Ԃ��@���������Ă�����i�������Ό�������B�@��������ƒ����̋�C���z���o����A�A���ɂȂ��Ď��ǂ̔S�����������܂�A���ǂ������Ă��܂����Ƃ�����Ǝv����B
�@�V�l�ł́A�@��o�̉��ǂ��Ȃ��Ă����o���������ǂ��邱�Ƃ�����A�ʋC���Ă��ʉ߂����Ȃ舫�����Ƃ�����B����ɔ����Ď��Nj@�\���ቺ���ĉ������ꉊ�ǂ��N�����āA���ǂ̔S�����L�͂Ɏ���ċ��Ă�����̂ƍl����B
�@���l�ł����o�����������N�������Ƃ�����A�ʋC���Ă��ʉ߂����Ȃ舫�����Ƃ�����B���̏ꍇ�̓A�����M�[���@���ɔ����S���������̂��ƍl���Ă���B
�A�Ǐ�
�@�����A��A������ȏǏ�ő�l�ł́A�u�����R�ɓo�����Ƃ��̂悤�Ȋ����A�g���l���ɓ����������v�Ƒi���邱�Ƃ������B�����ł́A�Ǐ��i���Ȃ����Ƃ�����A�e����ɋC�t���Ď�f���邱�Ƃ������B
�B�f�f
�@�ۖ����u�����[�j���O�g�厨���Ŋώ@���A�S�����ŊO�����ɉ������������邱�Ƃɂ��A�ۖ��̉������ώ@����B�ۖ��ɓ������������āA�������ɔ����A�O��ɉs�q�ɓ����悤�ł���ΐ���ł��邪�A�������̂ݑO���ɓ����̂ł���Όۖ��������Ă���ƍl�����A�܂��A�����ɂ悭������S���ȟ��o�t�����܂��Ă���ꍇ�́A�ۖ��\�ʂɃV���V�����ł���B���l�ɂ悭�݂�����t���̒����t�̏ꍇ�́A�t�ʂ̏㉺���݂��邱�Ƃ�����B�������A�y���Ȋ��̓e�B���p�m���g�����s��Ȃ��Ƃ킩��Ȃ����Ƃ�����B
�@�����́A�܂��A�C���������͌������s���A��̗L�����m�F����B����قƂ�ǂȂ���A���܂�ϋɓI�Ȏ��Â͕K�v�Ȃ��Ǝv���B���Ƀe�B���p�m�������s�����A���̌����́A����y���ł����Ă��s�q�Ɉُ�̃p�^�[�����������Ƃ�����B���������͒ʏ�͕K�v�Ȃ��Ǝv���邪�A�C�������̒l�������āA�e�B���p�m���g��������̏ꍇ�́A������⎨�d���ǁA�ۖ��A�������ُ̈킪�^����̂ŁA�����������K�v�ɂȂ�B
�@���l�ŁA����قƂ�ǂȂ��A�e�B���p�m���g����A�^�ł���̂Ɏ�����i����ꍇ������B���̏ꍇ�́A���ǒʋC�����݂�Ƃ悢�B�ӊO�Ǝ��Nj����邱�Ƃ�����B
�@���ǒʋC�͎��Ö@�ł���ƂƂ��ɁA���o���������̐f�f�ɂ��𗧂B���Nj�������A���o�t������Βf����������̂ŁA�����̌��ʂƍ��킹�đ����I�ɔ��f����B
�@�ʋC��̌ۖ���������ł���B�ۖ����c���ł���ΒʋC�x�͗ǍD�ł���A���o�t������ꍇ�́A�t�ʂ��͂����肵�Ă��邱�Ƃ������B
�C����
a)���ǂ̐���F ���Lj������̉��ǐ���𐧌䂷�邱�Ƃ��A��ł���B���@�o���������̏ꍇ�́A�R���܂Ȃǂ̎��Âɂ��ł��邾������������B�A�����M�[���@���������ɂȂ��Ă���ꍇ�A������y�ѓ_�@�t���g�p���āA������A��ɕ@���ʂ��Ă����Ԃ��ێ�����悤�ɂ���B���Lj������̉��ǐ��������ł��Ȃ���A���o���������̎����͍���ł���B
b)���ÁF �Z�t�@�����`���A�ė蓒�A���R�_�C���Ȃǂ��g�p�������Ƃ����邪�A���ʂ�F�߂����Ƃ͂قƂ�ǂȂ��B
c)���ǒʋC�F ��ʂɃ|���b�c�F�����ɂ����@�Ǝ��ǃJ�e�[�e���ɂ����@������B���ʂ̎����ɂ��ẮA�����̉A����ڈ��ɂ���ƒʋC�㐔�\���Ō��̉A���ɖ߂��Ă��܂��Ƃ����f�[�^�����邪�A���X�A�ۖ���c��܂��āA�ۖ��̌Œ���h������A���ǂ��J��������Ƃ����Ӗ��ŗL���Ȏ��Ö@�ł���B�܂��A�o���U���o�@�ɂ��A���ȒʋC���ł���悤�ɂȂ�����A���[�s���悤�w������ƁA���o�����������}���Ɏ����Ɍ������Ⴊ����B
d)�ۖ��؊J�F �ۖ��؊J����x���邾���ŁA���o�����������������邱�Ƃ͋H�ł���B�J��Ԃ��A�؊J���s���ƌۖ��̐��ۂ��ؒf����Aፍ��������N����̂ŁA���͌ۖ��؊J���s��Ȃ��B
e)�ۖ����h�F ���h�E�́A�قƂ��ፍ��Ȃ���������̂ŁA�J��Ԃ��s���Ă��悢�B�܂��A���h�E���z�����邱�Ƃɂ��A���Ȃ�S���ȟ��o�t�ł������ł���̂ŁA�r�t�Ƃ����Ӗ��ł͏\���ł���B�����ł́A���o�t�����܂�x��1�T�Ԃ�1��Âs���Ă��悢���A�J��Ԃ��s���Ă��邤���ɟ��o�����������̂��y�����Ă�����̂ł���B�A���A�����̋��͂��K�v�ł���B
f)�ۖ��`���[�u���u�p�F
�E�K���F ���l�̏ꍇ�́A�ۖ����h�𐔉�s���Ă������ɟ��o�t�����܂��Ă��܂��ꍇ�ŁA���Nj@�\�̉������ɂ����Ǝv����ꍇ��K���Ƃ��Ă���B�@�����̏ꍇ�́A�C���ɒʋC�Ö@�ƌۖ����h���s���Ă���ƁA����������Ύ��R�������Ă������̂ł���A���j�Ɏx�Ⴊ�o�邱�ƁA�����`���[�v�����������ƂɌۖ���ፍ������Ă��܂��̂ŁA�ۑ��I���ÂőΏ��ł��Ȃ��ꍇ�ȊO�͌����Ƃ��čs���Ă��Ȃ��B
�E�g�p����`���[�v�F �ŋ߁A���g�p���Ă���̂́AKOKEN �ۖ��h���C���@B�^�C�v�ŁA�}�����₷�����邽�߁A2�����Ƀn�T�~�Ő茇�������Ďg�p���Ă���B�@KOKEN
�ۖ��h���C���@C�^�C�v���g�������Ƃ�����ATD�v�����W���[���g���ΊȒP�ɑ}���ł��邪�A�����₷���m�������Ȃ��̂Ŏg���̂���߂��B�@T�^�`���[�u���g�p�������Ƃ�����A��p�̊����g���Α}���͗e�Ղł��邪�A�ǂ��������߁A�ǂ��₷���A�|��Ă��܂��Ă��ꂢ�ɕێ��ł��Ȃ������̂ł�߂��B
�E��Z�F �ۖ��̖����ɂ͏��ȋ���4%�L�V���J�C���ɐZ�������̂�5�����炢�A�ۖ��ɂ��ĂĂ����B���̌�A�ȋ����������ė��܂��Ă���4%�L�V���J�C�����z����������B4%�L�V���J�C�����c���Ă��Ē����ɓ���ƁA��ł߂܂����N�������Ƃ�����̂Œ��ӂ��K�v�ł���B���̒��x�̖����ŁA���҂���͒ɂ݂�i���邱�Ƃ͂قƂ�ǂȂ��A����Ȍۖ������t��C�I���g�[�z���[�[�͕K�������K�v�Ȃ��ƍl���Ă���B
�@�ۖ��؊J�͌ۖ��̑O���ی��̒�����傫�ڂɐ؊J����B�؊J�ɂ͐�p�̌ۖ��؊J�������邪�A����21�f�J�e�����j�Ƀz���_�[�Ƃ���1ml�V�����W��t���ă��X�̑���ɂ��Ă���B�ɏ���q�Ŋǂ̌��ƊO���܂�ŁA�؊J����������t�����W��}������B���̎��A�؊J���傫���ق����e�Ղɑ}���ł��邪�A�O���t�����W���ۖ��̉��ɓ����Ă��܂�Ȃ��悤�ɒ��ӂ��ĕӉ��Ɉ����|���Ă����B�傫���؊J���Ă��A1�T�Ԓ��x�ŏk�����Ă���̂ŁA���͂Ȃ��B
�@�p��̊����\�h�Ƃ��ẮA�^���r�b�g���ȗp�t�[�A1�T�Ԓ��x�_�����Ă��炤�悤�ɂ��Ă��邪�A���ꂾ���ŏ\���̂悤�ł���B
�E���ʁF �����̟��o�t�́A��Ɏ��ǂ�ʂ��ĕ@��o�ɔr������Ă����悤�ł��B�܂�`���[�u��ʂ�̂͋�C�����ł���B�`���[�u���ǂ��Ă��S�z�͂���܂���B�`���[�u�������Ă����A��C�̓`���[�u�ƌۖ��̊Ԃ̌��Ԃ���\�������Ă����悤�ł���B
�@�`���[�u�͊������Ȃ�����A�����Ɠ���Ă����Ďx��Ȃ��A���҂�������Ɉ�a����i���邱�Ƃ��Ȃ��B����������Ă����ƁA���o�t�����S�ɔr������A���o�t�ɂ��h�����Ȃ��Ȃ邽�߂��A���Nj@�\�����Ă��邱�Ƃ������A��������`���[�u���E���������Ƃ��Ĕ��͂Ȃ��B
�E���j�ɂ��āF �`���[�u�}�����ł��A����������A���j�͉Ƃ���ӌ�������܂����A�����̏ꍇ�A�����g�p���K�ɍs���邱�Ƃ͏��Ȃ��A�v�[���̋G�߂ɂ͂����������N�����₷������܂��B
g)�A�f�m�C�h�؏��p�F �{�����ɂ��ƁA�A�f�m�C�h�؏��p�́A���Lj������t�߂̉��ǂ����P�����邱�Ƃɂ��A�Z���I�ɂ͎����܂ł̊��Ԃ�Z�k���邱�Ƃ͂ł��邪�A3�N��̎������ł͍����Ȃ��Ȃ��Ă���A�Ƃ����B
�D���̑�
a)�������v��:
�E���˖I���̔��炪�}������Ă���B
�E���ǂ����x�ɋ��Ă���B
�E�@������Œ����ɉA������������s�S���ǁB
b)���o���������̌o�܁F 3,4�Ŕ����p�x���ł������A7,8�����玩�R�����̌X���������A10�܂łɂ͑����������ɂ�����A�Ƃ����B
c)�R���X�e���������̐����ɂ͍��x�ɏ�Q���ꂽ���ǂƁA�J�������C�����Ƃ������ɑ��݂��邱�Ƃ��K�{�����A�Ƃ����B
d)�^���������Ƃ̊֘A�F ���o���������̎����J����ƒ����^���Ƃł́A���Ǐ�Q�Ə�C�����̂�����̓_�ł����ʓ_�������A������o�����������^���ǂ̃n�C���X�N�O���[�v�Ƃ݂Ȃ����邪�A���ڈڍs�����͂��������ɂ����F�߂��Ȃ��A�Ƃ����B
e)�������������F ����݂₷���ۖ�������A����Ɏ��ǂ̕��s�S��@������ɂ�钆���̉A����������邱�ƂŁA�ۖ����ɔ����A����ɖ����Ƃ����s�t�I�ȕa�ԂɎ���v���Z�X���l������A�Ƃ����B�@����݂₷���ۖ��͉��̂ł��邩�A��`���Ɍۖ��̐��ۂ����Ȃ��̂��A�}�����^�����������J�����A�傫�Ȍۖ����E���N�����A���̎����ߒ���ፍ����̔����ۖ��ŕ�����̂��A�ۖ��؊J���J��Ԃ�������ፍ��������邽�߂��A�킩��Ȃ����A�㌴����ፍ��ۖ����錴�������邱�Ƃ͐T�܂Ȃ���Ȃ�Ȃ��Ǝv���B�@
���I�����̎��Õ��j
a)����
�E���@�o����A�����M�[���@�����x�[�X�ɂ��邱�Ƃ������̂ŁA�ϋɓI�Ɏ��Â���B
�E���ǒʋC�����I�ɍs���B�������̈������͏T��1�`2��A������������قLj����Ȃ��āA�e�B���p�m���g���Ɉُ킪���邾���̏ꍇ��1�`2�T��1��A�ʉ@���Ă��炤�B�o���U���o�̂ł���N��ɂȂ�����A�����Ŏ��ʂ����ł���悤�Ɏw������B
�E���o�t�����܂��Ă���ꍇ�́A�ۖ����h���s���B
�E����������A�قƂ�ǂ̎��͎����Ɍ������̂ŁA���C�悭���Â𑱂���B
�E�ۖ��̊��������Ȃ��āA�`���[�u�}�������ق����悢�Ǝv�����͂܂�ł��邪�A�K�v�ɉ����ĕa�@�ɏЉ��B
b)���l
�E���@�o����A�����M�[���@�����x�[�X�ɂ��邱�Ƃ͏��Ȃ����A����ꍇ�ɂ͐ϋɓI�Ɏ��Â���B
�E�Ǐ��i���Ă������Ɏ��ǒʋC���s���B
�E���o�t�����܂��Ă����ꍇ�ɂ́A�ۖ����h���s�����A�J��Ԃ����܂��Ă��邱�Ƃ������̂ŁA�����������ȏꍇ�ɂ́A�ϋɓI�Ƀ`���[�u�}���ɓ��ݐ�B
�E�y�x�̟��o���������̏ꍇ�ŁA�ۖ����h���Ă��J��Ԃ����o�t����������ꍇ�ɁA�ȈՂȃ`���[�r���O���s���Ă���B22�f�̃T�[�t���j���Rcm���炢�ɐؒf���A�ۖ����h������̌��ɍ�������ł����B���h���͎��ǂւ̖�����h�����߂ɁA�ۖ��̑O���ی��Ƃ��A�T�[�t���j�߂ɂ��Ă���B�`���[�u���l�܂��Ă��`���[�u�ƌۖ��̌��Ԃ��猋�\��C�������Ă����悤�ł���B���R�E�����邱�Ƃ��������A�ȕւȊ��ɂ́A���\���ʂ�����B
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@����26�N7��3������
�����NJJ����
�@�T�O
�@���ǂƂ́A�@�ƒ������Ȃ��ł���ǂł���A�ʏ�͕����Ă���A������A�N�r�����鎞�ɊJ���Ē����̋C���ƊO�E�̋C�����ɂ��āA�ۖ��̉������ŗǂ̏�Ԃɕۂ��������Ă���ƍl������B���ǂ��J�����܂܂̏�Ԃ���������ƁA���NJJ���ǂɂȂ�B
�A�Ǐ��F���������ƌ����āA�����̐������ǂ�ʂ��Ď��ɓ��B���đ傫����������B�܂��A�@�ŋ����ċz����ƈ��͂̕ω��Ōۖ����y�R�y�R�Ɠ����̂��������邱�Ƃ�����B�܂��A��ʂɂȂ�ƁA���ǂ������ďǏ��P���邱�Ƃ�����B
�B�����F���яr���́A�̏d�����A�E���A�ጌ���A�������A�O���A�V�F�[�����O�nj�Q�A���ː����Âɂ��S���ޏk�A�G���E�o�p��A���W��A�{�ߏǁA�O���_�o�ؒf�A�����_�o�ُ�A�n���Z�����a�A���t�y���t�������ƂȂ邱�Ƃ�����A�Ƃ��Ă���B
�@������ł́A�@��o�̉���(�������y�уA�����M�[��)�Ŏ��Lj����������āA���̂��߂Ɏ��NJJ����ԂɂȂ�P�[�X�������悤�Ɏv����B���Lj������̓���������Ǝ��Nj���ǂɂȂ�̂ɑ��A���Lj������̎��͂�����Ǝ��ǂ����͂Ɉ��������Ď��NJJ���ǂɂȂ�̂ł͂Ȃ����A�Ǝ��͍l����B
�C���������F���͌���������ƁA�ቹ�������ቺ���Ă��邱�Ƃ�����B����́A���ۂƓ����ŁA�Жʂ����ɂ������Ȃ����ۂ͉������������A�傫�ȉ����o�Ȃ��B�܂�A����������Ă����ቹ�������Ŕ������Ȃ��ŁA���ǂ�ʂ��ĕ@�ɘR��Ă��܂��̂Œ��͂��ቺ����ƍl����B
�D�f�f�F�u�����̐������ɋ����v�Ƃ������ٓI�ȏǏ��i����ꍇ�ɖ{�������^���B���͌����A�e�B���p�m���g���̏������Q�l�ɂ��邪�A�ŏI�I�ɂ͎��ǒʋC���s���āA�y���Ȉ��͂ŋ�C���ʉ߂��邱�ƂŁA�m�f����B
�E�����F���яr����́A�����H�����_�@�Ö@�Ƃ��āA�X�|�C�g��p���Đ����H������_�@���Ă���Ƃ����B2�T�Ɉ�x�������Ă��邪�A���ۂɂ͊��Ҏ��g�ɓ_�@�A�ʂ��ς˂Ă���Ƃ����B���H�����Lj������ɓ���A�ǂ����ƁA�܂����ǔS�������������邱�Ƃɂ��A�Ǐ���y�������Ă���ƍl���Ă���Ƃ����B�������̓v���^���S�[��(�v���e�C����)��p���A�ǂ����ʂĂ���Ƃ������A���k��ł́A���S�[���ʋC���s�����Ƃɂ���āA���Lj������S���ɉ��ǂ��N�������Ƃɂ��A���NJJ���Ǐ���y��������Ƃ����B�v���^���S�[���ƃ��S�[���̐����̈Ⴂ�E���Ì��ʂ̈Ⴂ�͌������Ă��Ȃ��̂ŁA����̉ۑ�ɂ������Ǝv��(���c�Y��,��:��115��{�錧�n������,����15�N12��6��)�Əq�ׂĂ���B
�@���@�ł́A�ȑO�̓v���^���S�[����1ml�̒��ˊ��0.3ml���A���ǒʋC�̍ہA�S���ǂɐj���h���A���C�Ɠ����Ɉ�C�ɒ������āA���ǂɒ�������Ƃ������@���s���Ă������A�ŋ߂͕a�Ԃ̎�͉̂��ǂł���Ƃ����l������A�����f�����t�̒������s�����Ö@���s���Ă���A�܂��܂��̌��ʂĂ���B������ɂ��Ă��A�@��o�̉��ǂ�}���邱�Ƃ���ł���A�R���܂�R�A�����M�[�܂�K�v�ɉ����đS�g���^���Ă���B
�@���{��w�ł͎��ǃs���}���p����I���̎�p�Ö@�Ƃ��čs���Ă���A�Ƃ����B�C�I���g�t�H���[�[�������s������A�ۖ��̑O��ی���؊J���Ď��ǂ̕����ɃV���R�����̎��ǃs�����������}�����A�ۖ��؊J�E���x�X�L�`�����ŕ��������ł���B�}�����鎨�ǃs���̑S����23mm�A��[���a��1�`2mm�A�ێ����̍����ɋ߂Â��ɏ]�����͍L���Ȃ�B���̎��Â͖�80%�̏Ǘ�Ɍ��ʂ�F�߂Ă���B�������A�p��Ɍۖ����E�̎c��(28.0%)�A���o��������(14.7%)�Ȃǂ̍����ǂ̕�����B(�哇�Ҏj:�����@�@119:1366-1372,2016)
�t�F�@������^���NJJ���ǂɂ����F�����́A�@�R�����܂����Ƃ��ɁA�@�����ނ��Ƃ��ł��Ȃ��āA�@��������N�Z�����Ă��邱�Ƃ�����B�@��������ƒ����̋�C���z���o����A�A���ɂȂ�A���ǂ��������Ɠ����Ɏ��Lj������̔S������������A���̏�Ԃ����������ƁA�S���̈ޏk���N����A���NJJ���ǂɂȂ��Ă���B�����̟��o���������ł́A���ǒʋC�x���ǍD�Ȃ��Ƃ��������A���̕@������^���NJJ���ǂɂ�钆���̉A�������o���������̌����ɂȂ��Ă���̂ł͂Ȃ����ƍl����B���ÂƂ��ẮA�܂��A�@������̌����ƂȂ��Ă���@�R���~�߂鎡�Â���ł���B�܂��A�@�͂����炸�A�Â��ɂ��ނ悤�w�����邱�Ƃ���ł���B�ꎞ�I�ɂ͎��NJJ���ǏC�ɂȂ邪�A���炭����ƔS���̏�Ԃ����P���Ď��R�Ɏ��NJJ���Ǐ������Ă�����̂ł���B�@�����肪�~�܂�Ȃ��ƁA�ۖ��������āA��������������^�����������N�����Ă��邱�Ƃ�����̂ŁA���ӂ��K�v�ł���B
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@����29�N1��13������
��������������
�����F�ۖ���3�w�\���ɂȂ��Ă��āA�O���͝G�����ŁA�����͔S���ŁA���ԑw�ɕ��ˏ���ۂƗ֏���ۂ������āA�ۖ��̌`�Ԃ�ۂ��Ă���킯�ł����A�������ő傫�����E�������ƍĐ������ۖ��ł́A���ۑg�D���������āAፍ���̃y���y���Ƃ����ۖ��ɂȂ��Ă��܂��܂��B��������ƒ����̌y�x�̉A���ł��傫�������Ē����̔S���ɒ���t���Ă��܂��܂��B�ŏ��́A���ǒʋC�Œ�����z���ɂ���Ɩc��݂܂����A���ǂȂǂ��N�����ƒ����̔S���ɐ��ې��ɖ������Ă��܂��܂��B���Nj@�\��Q���x�[�X�ɂ��邱�Ƒ�������܂��B
�\�h�F�ۖ����ۂ��Ȃ�ׂ������Ȃ����Ƃ���ł��̂ŁA�ۖ��؊J�͂Ȃ�ׂ��������ق����悢�Ǝv���܂��B�}���������ɂ��傫�Ȍۖ����E������邽�߂ɁA�������̓K�Ȏ��Â���ł��傤�B��ނ��A�ۖ����y���y����ፍ��ɂȂ��Ă��܂����ꍇ�́A������h�����߂ɁA�ۖ������Ă������Ƃ���ł��B�p��̎��ǒʋC�������͂���܂��A�ł���o���U���o��Z�����҂ɋ����Ē��[�����ł���Ă��炤�̂����z�I�ł��傤�B�ۖ��`���[�u�}�������߂Ă��鏑������܂����A�ۖ����ɔ������Ă��邽�߁A�傫�Ȍۖ����E�ɂȂ��Ă��܂��\��������̂Ŋ��߂��܂���B�ۖ��������Ă����ԂɂȂ��Ă���A�����ԂɎ��k���ċْ��̂���ۖ��ɂȂ��Ă����悤�ł��B
��p�F�ۖ������ې��ɖ������Ă��܂����ꍇ�̎��Â͎�p��������܂��A�ۖ����������Ƃ̒����̌�ǂɔS�����Ȃ����߁A�Ė������Ă��܂����Ƃ������A��p���т͈����悤�ł��B
�@�@�@����23�N10��18���@�L
���O�����ۖ����E
���I�����̎���
�@�@�E�x�X�L�`��W T�^(���ꔖ��)����E��菭���傫�߂ɐ蔲���B
�@�@�E�ɏ���q�Ő��E���Ɏ����Ă����B
�@�@�E���H����ݍ��܂����Ȗ_�ł����Ɖ����t���A���E�����悤�ɖ���������B�ʒu�����ꂽ�ꍇ�́A23G�J�e�����j�ł��炵�Đ��E�������S�ɕ����悤�ɂ���B
�@�@�E1�T�Ԍ�ɍĐf�����A�����A����Đ��E�����I�o���Ă�����A����1���d�˒��������B
�@�@�E1�T�����ɍĐf�����Čo�߂��݂�ƁA��1�������o��ƂƂ��Ƀx�X�L�`���������オ���Ă�����A��������Ɛ��E�͕����Ă���B
�@�@�E�O�����ۖ����E�̏ꍇ�́A�ق�100%���ł���B
�@�@�E�p�b�`���Ă����Ȃ��Ă��A���E�����͕ς��Ȃ��Ƃ����������邪�A�p�b�`�����ق��������₷���̂ł͂Ȃ����B
�@�@�E�������N�����ƁA�������J������Ƃ������Ƃ������l�����邪�t�ł���B�������N�������ꍇ�A���R�A�R���܂𓊗^���邪�A�}���������̐��E�̎����ߒ��Ɠ����ŁA�������i���q?�������Ď��������i����A1�T�Ԓ��x�Ő��E�������Ă��܂����Ƃ������B
�@�@�@�@�@(�Q�l�F�O��N�Y�@MB ENT,192�F:11-14,2016)
�@�@�@�@�@2017�N1��31���@�L